Aparatul locomotor
- Detalii
- Categorie: Anatomie si fiziologie
- Accesări: 23,753
Aparatul locomotor reprezintă ansamblul de structuri anatomice care asigură susținerea, protecția organelor interne și mișcarea corpului uman. Acest sistem complex este format din oase, articulații, mușchi, tendoane și ligamente care funcționează în strânsă coordonare pentru a permite executarea unei game variate de mișcări, de la cele mai simple până la cele mai complexe.
Osteologia, ramura anatomiei care studiază sistemul osos, ne oferă înțelegerea fundamentală a scheletului uman - cadrul rigid care susține întreaga structură corporală. Osul, ca organ, îndeplinește multiple funcții vitale, depășind cu mult rolul simplu de susținere mecanică. Pe lângă asigurarea mobilității, oasele participă la hematopoieză (formarea celulelor sanguine), metabolism și homeostazia minerală a organismului.
Diversitatea formelor și structurilor osoase reflectă adaptarea perfectă la funcțiile specifice ale fiecărui segment al corpului. De la oasele lungi ale membrelor, concepute pentru mobilitate și forță, până la oasele plate care protejează organele vitale, sistemul osos ilustrează un echilibru remarcabil între rezistență și flexibilitate.
Dezvoltarea oaselor, de la stadiul embrionar până la maturitate, reprezintă un proces dinamic influențat de factori genetici, hormonali, nutriționali și mecanici. Cunoașterea acestui proces evolutiv, precum și a anomaliilor care pot apărea, este esențială pentru înțelegerea multiplelor afecțiuni ale sistemului musculo-scheletal și pentru elaborarea strategiilor preventive și terapeutice adecvate.
Explorarea detaliată a aparatului locomotor și, în special, a componentei sale osoase, ne permite să apreciem complexitatea și importanța acestui sistem fundamental pentru sănătatea și calitatea vieții umane.
Deplasarea organismului în spaţiu şi modificarea poziţiei corpului se realizează datorită aparatului locomotor, alcătuit dintr-un complex de organe cu structuri şi funcţii diferite: segmente osoase, articulaţii şi muşchi striaţi, reţele nervoase, neuroreceptori cu căile lor aferente şi eferente, reţele vasculare.
Ce este Aparatul Locomotor?
Aparatul locomotor este sistemul responsabil pentru mișcarea și susținerea corpului uman. Acesta este format din sistemul osos, sistemul muscular și articulațiile, lucrând împreună pentru a permite deplasarea și menținerea posturii corecte.
Componentele Aparatului Locomotor
1. Sistemul Osos
Scheletul uman este alcătuit din 206 oase, având rolul de a susține corpul și de a proteja organele interne. Oasele sunt conectate între ele prin articulații, iar funcționarea acestora este esențială pentru mobilitate.
2. Sistemul Muscular
Sistemul muscular sau muschii sunt structuri contractile care permit mișcarea prin contracții și relaxări coordonate. Există trei tipuri de mușchi:
- Mușchi scheletici – implicați în mișcările voluntare.
- Mușchi netezi – întâlniți în organele interne.
- Mușchi cardiaci – responsabili pentru contracțiile inimii.
3. Articulațiile
Articulațiile sunt punctele de legătură între oase, permițând mobilitatea acestora. Ele pot fi de mai multe tipuri:
- Articulații fixe – fără mobilitate (ex: oasele craniului).
- Articulații semimobile – mobilitate limitată (ex: coloana vertebrală).
- Articulații mobile – permit mișcări ample (ex: genunchiul, umărul).
Morfofuncţional aparatul locomotor este constituit din diferite tipuri de ţesut conjunctiv şi ţesut muscular striat. Toate formaţiunile aparatului locomotor, formate din ţesut fibros, sunt structurate conform forţelor de tracţiune directă sau indirectă la care sunt supuse funcţional.
Studierea aparatului locomotor reprezintă un interes deosebit nu numai pentru ortopedişti, traumatologi, radiologi, reumatologi, neurologi, neurochirurgi şi oncologi, dar şi pentru specialiştii din domeniul educaţiei fizice şi sportului şi cel al recuperării pe diferite profiluri.
Morfologic, funcţional şi genetic toate structurile conjuncţi vale sunt materializate în schelet. Deosebim câteva tipuri de schelet: în funcţie de consistenţă - schelet dur şi schelet moale, iar după localizare - intern şi extern.
Scheletul moale constituie o totalitate de formaţiuni conjunctiva- le, care asigură funcţia de sprijin, de integrare mecanică şi biologică a tuturor organelor si sistemelor de organe, prin intermediul cărora are loc distribuirea vaselor sangvine şi a nervilor. în scheletul moale sunt localizate zonele de compensare vasculară şi nervoasă (anastomoze, reţele nervoase şi vasculare, zone reflexogene, ganglioni vegetativi şi limfatici).
Acest schelet este constituit din ligamente, tendoane, fascii, aponevroze, din ligamente şi ţesut celular lax din componenţa organelor. După cum a menţionat academicianul LI. Bogomoleţ, “îmbătrânesc în primul rând ţesuturile conjunctive, prin intermediul cărora are loc nutriţia organelor. Procesul poate fi încetinit prin aplicarea unui efort fizic sistematic asupra organismului”.
Osteologie generală
Osteologia este ştiinţa despre sistemul osos, care constituie scheletul dur, alcătuit din 200 - 220 oase.
Din ele 33 - 34 sunt oase impare - vertebrele, sacru, coccisul, unele oase ale craniului şi sternul. Celelalte oase sunt pare. Scheletul este divizat în axial - craniul (29 oase), coloana vertebrală (26 oase) şi cutia toracică (25 oase), şi complementar- oasele membrelor superioare (64 oase) şi inferioare (62 oase). Masa totală a oaselor omului viu constituie 14 - 20% din masa corpului.
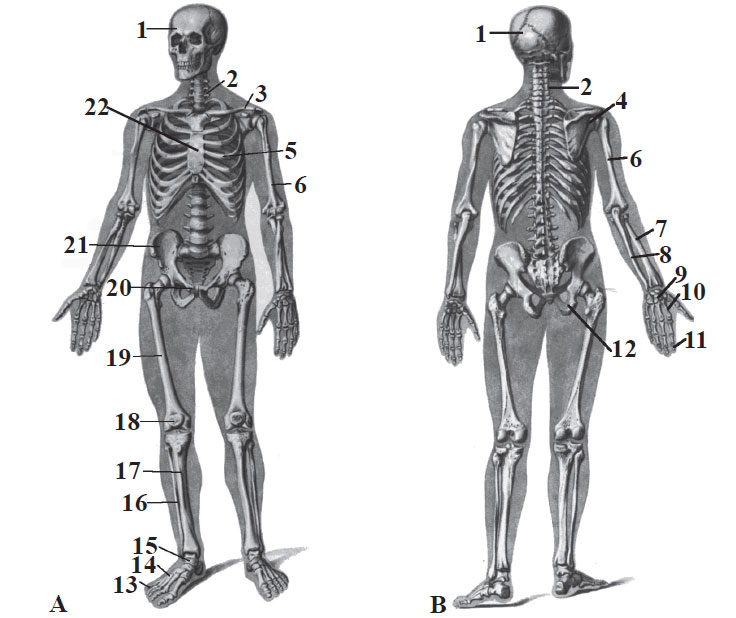
Fig. 9. Scheletul uman. A - aspect anterior; B- aspect posterior:
1 - cranium; 2 - columna vertebralis; 3 - clavicula; 4 - scapula; 5 - costae; 6 - humerus; 7 - radius; 8 - ulna; 9 - carpus; 10 - metacarpus; 11- phalanges manus; 12 - os ischii; 13 - phalanges pedis; 14 - metatarsus; 15 - tarsus; 16 - fibula; 17 - tibia; 18 - patella; 19 - femur; 20 - os pubis; 21 - os ilium; 22 – sternum.
Funcţiile osului ca organ
Până nu demult se considera că sistemul osos îndeplineşte numai funcţii mecanice, ce asigură deplasarea, de unde şi a provenit termenul de aparat locomotor, care nu corespunde specificului morfofuncţional al acestuia. Scheletul determină ţinuta corpului, asigură mişcările fine şi armonioase, serveşte drept suport pentru fixarea viscerelor, asigurând activitatea lor normală.
Fiecare os este considerat ca un organ ce posedă o anumită poziţie, structură, inervaţie şi vascularizare. în ultimul timp s-a determinat că sistemul osos îndeplineşte multiple funcţii atât mecanice cât şi biologice.
Funcţiile mecanice ale sistemului osos:
- de sprijin, realizată prin fixaţia viscerelor şi ţesuturilor moi (muşchi, fascii);
- de aparat antigra-vitar, ce contribuie la respingerea forţelor gravitaţionale, care apasă asupra corpului;
- de locomoţie ce se manifestă prin formarea pârghiilor lungi şi scurte, puse în acţiune de muşchi;
- de protecţie ce se realizează datorită formării canalelor osoase (canalul vertebral), cutiei osoase (craniul), cavităţilor osoase (cutia toracică, cavitatea bazinului);
- oasele protejază de asemenea şi măduva osoasă, situată în interiorul lor.
Funcţiile biologice:
- ţesutul osos reprezintă organul principal al metabolismului sărurilor minerale din organism, contribuind la menţinerea la un nivel constant - homeostatic - a componenţei ionice a lichidelor din organism datorită procesului neîntrerupt de histogeneză;
- ţesutul osos este un depozit al sărurilor minerale din organism, necesare procesului de hematopoieză;
- funcţia hematopoietică;
- măduva osoasă reprezintă unicul izvor de celule imunocompetente din organism;
- depozit de sânge, în care se află 50% din cantitatea de sânge circulant;
- posedă capacitatea de creştere şi regenerare, aflându-se într-o permanentă modelare, adaptare, reorganizare, îmbătrânire; restructurarea ţesutului osos are loc atât de intens, încât la adult el se reînnoieşte pe deplin timp de 10 ani;
- ţesutul osos reprezintă unul din componenţii principali necesari în dezvoltarea normală a celulelor măduvei osoase; participarea la histo- geneza ţesutului hematopoetic este o particularitate funcţională importantă a ţesutului osos.
Clasificarea oaselor
Prin forma şi dimensiunile lor, oasele determină forma, dimensiunile şi proporţiile organismului uman şi ale diferitor segmente. Conform formei, structurii şi dimensiunilor oasele se împart în 5 grupe.
Oasele tubulare, care constituie scheletul membrelor şi execută funcţii de pârghii. La ele deosebim (fig. 10): corpul sau diafiză în interiorul cărora se află canalul medular; două epifize - proximală şi distală, înzestrate cu feţe articulare, tapetate cu cartilaj articular; între diafiză şi epifize până la vârsta de 22 – 25 ani deosebim o porţiune a osului numită metafiză ce corespunde zonei de creştere a osului în lungime.
Distingem oase tubulare lungi, ce formează scheletul braţului, antebraţului, coapsei şi gambei, şi oase tubulare scurte – falangele degetelor, oasele metacarpiene şi metatarsiene.
Oasele spongioase în structura cărora predomină ţesutul osos spongios, acoperit cu o lamelă subţire de ţesut osos compact. Distingem oase spongioase lungi (coastele şi sternul) şi oase spongioase scurte (vertebrele, oasele carpiene, tarsiene şi cele sesamoide).
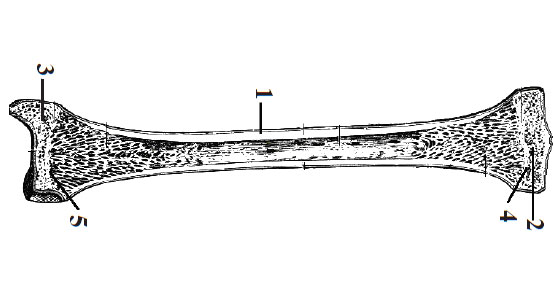
Fig. 10. Structura osului tubular lung:
1 – diafiză; 2 – epifiză superioară; 3 – epifiză inferioară; 4 – metafiza superioară; 5 – metafiza inferioară
Oasele plate participă la formarea cavităţilor corpului şi a centurilor (oasele bolţii craniene, coxalul şi omoplatul).
Oasele mixte au o structură complicată. Ele constau din părţi ce diferă după formă şi structură (oasele bazei craniului, vertebrele).
Oasele aerofore sau pneumatice au în corpul lor cavităţi tapetate cu mucoasă şi pline cu aer (oasele craniului: frontalul, sfenoidul, etmoidul, maxila, temporalul).
Structura osului
Aspectul atât de variat al oaselor este legat de necesităţile funcţionale, fiind o reflectare a proprietăţilor ţesutului osos de a se arhitectura conform solicitărilor mecanice specifice. Ţesutul osos alcătuieşte scheletul dur şi constă din celule osoase şi substanţă intercelulară, raportul dintre care este de 1:2, 1:3. În substanţa intercelulară se conţin 1/3 substanţe organice şi 2/3 substanţe minerale.
Osul viu conţine 12,5% de substanţe organice de natură proteică şi 21,8% substanţe minerale, 50% apă, 15,7% lipide. Substanţa fundamentală a ţesutului osos este oseina, o scleroproteină impregnată cu săruri minerale, care-i oferă o duritate specifică şi rezistenţă faţă de anumite solicitări mecanice.
O calitate specifică o ţesutului osos este capacitatea de mineralizare, datorită căreia osul dobândeşte trăsături mecanice specifice numai pentru el. Mineralizarea se datorează interacţiunii dintre substanţele organice şi minerale. Colagenul, împreună cu substanţele minerale, determină calităţile mecanice ale oaselor.
Scheletul prezintă şi depoul principal de Ca şi P în organism. Oasele sunt şi locul de depozitare a acidului citric. În oase se află aproape 70% din toată cantitatea acestuia din corpul uman. Acest acid contribuie activ la procesul de reorganizare a structurii osului, de mineralizare cu formarea de compuşi diferiţi cu participarea sărurilor de Ca şi P.
Ţesutul osos se compune din trei tipuri de celule osoase:osteoblaste – celule osoase tinere,osteocite – celule osoase mature şi osteoclaste – sincitii celulare policariotice.
Din punct de vedere al genezei, ţesutul osos apare sub două forme: ţesut osos primar fibros, prezent la om numai în osteogeneză. La omul adult se conţine numai în locurile de sutură ale oaselor craniului, iar la nou-născuţi şi la copiii mici persistă până la vârsta de un an, un an şi jumătate, când este înlocuit treptat prin ţesut osos lamelar.
Ţesutul osos lamelar se află sub două forme:
- ţesut osos compact prezent în diafizele oaselor lungi şi scurte, la suprafaţa epifizelor, precum şi în cele două lame osoase ale oaselor craniului;
- ţesut osos spongios , întâlnit în acele locuri unde osul înfruntă forţe de tensionare de diferite direcţii şi unde este necesară asamblarea unei structuri trainice şi rezistente cu o greutate redusă la un volum considerabil (epifizele oaselor tubulare lungi, vertebre, carp, tars şi în diploia oaselor craniene).
Aranjamentul trabeculelor osoase în epifizele oaselor şi în oasele spongioase corespunde forţelor de presiune şi tracţiune variabile ca mărime şi direcţie în regiunile respective (fig. 11).
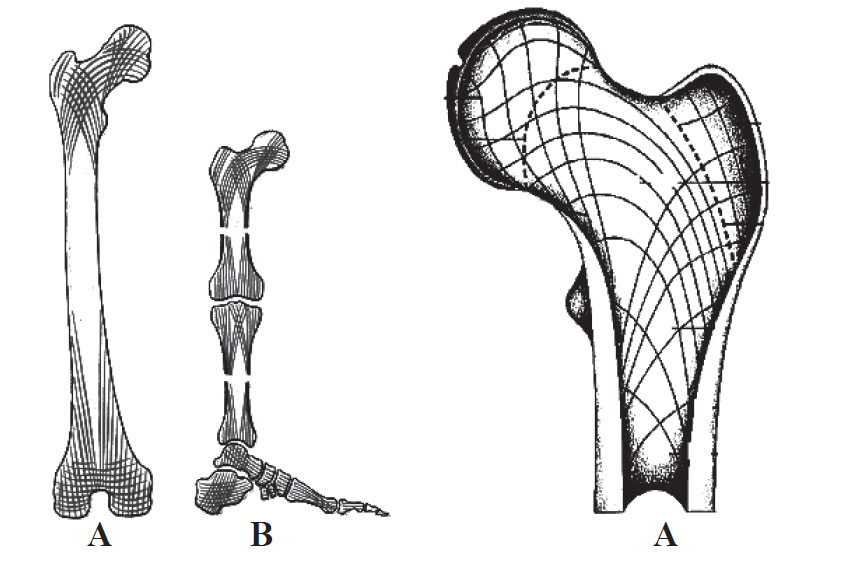
Fig. 11. Aranjamentul trabeculelor osoase în:
A – epifizele oaselor tubulare lungi; B – în oasele spongioase
Ţesutul osos spongios are forma unui burete cu cavităţi de formă şi mărimi diferite, umplute cu măduvă osoasă, fiind înconjurate de ţesut osos compact. La oasele bolţii craniene, care în special execută funcţia
de protecţie, substanţa spongioasă are un caracter deosebit şi poartă numele de diploё (dublu). Ea se află între două plăci osoase – externă şi internă. Ultima este numită şi lamelă sticloasă, lamina vitrea, deoarece
este cu mult mai fragilă şi în caz de traume cerebrale se fracturează mai uşor ca cea externă, în fragmente mici asemenea sticlei din spate a automobilului.
Ţesutul osos lamelar compact este format din lamele osoase dispuse spiralat în jurul canalului Havers, care constituie unitatea morfofuncţională a osului – osteonul. Canalul Havers conţine vase sangvine
şi nervi (fig. 12).
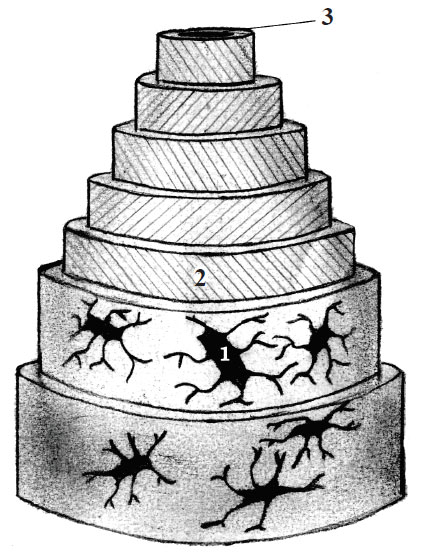
Fig. 12. Structura osteonului (schemă):
1 – osteocitul; 2 – lamelă osoasă; 3 – canalul central al osteonului.
În secţiune longitudinală canalele Havers sunt lungi şi anastomozează între ele prin intermediul canalelor Volkmann, deschizându-se atât în cavitatea medulară a osului, cât şi la suprafaţa lui, subperiostal (fig. 13). Între osteonii din compacta unui os se găsesc şi sisteme lamelare interhaversiene sau intermediare, care reprezintă fostele sisteme haversiene, modificate în urma activităţii osteoclastelor.
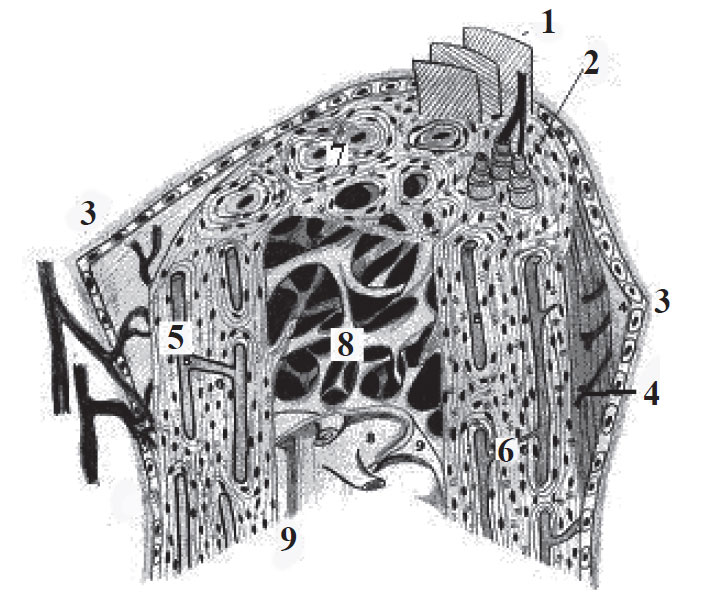
Fig. 13. Macro-microstructura osului:
1 – lamele osoase generale externe; 2 – osteonii cu vase sangvine; 3 – periost; 4 – fibre Sharpey; 5 – canale Havers; 6 – canal Volkmann; 7 – lamele osoase interhaversiene; 8 - canalul osteomedular; 9 – endostul.
Osteonii sunt într-o continuă remaniere, lamelele interne înnoinduse, iar cele externe resorbindu-se. În structura osului pot fi evidenţiate trei tipuri de osteoni: osteoni în dezvoltare, osteoni maturizaţi şi osteoni în stare de resorbţie. Osteonul se reînnoieşte histologic în maximum 6 luni.
Osul este unicul organ în care modificarea structurii este însoţită de o devastare aproape totală a ţesutului deja existent cu formarea unuia nou. Graţie acestui fenomen, osul se reînnoieşte permanent şi îşi modifică atât structura, cât şi compoziţia chimică. De exemplu, femurul se reînnoieşte pe deplin timp de 50 de zile.
Atât substanţa compactă, cât şi cea spongioasă sunt compuse din osteoni. Deosebirea constă în faptul că în osul compact, osteonii sunt strânşi legaţi între ei prin lamele osoase intermediare, constituind o structură cu o duritate remarcabilă, în timp ce osul spongios este alcătuit din sisteme haversiene lărgite, transformate în areole, cu pereţi subţiri, formaţi din lamele osoase unice sau foarte puţine.
Stratul de osteoni este acoperit de lamele osoase mari, întinse, concentrice, ce formează sistemul fundamental lamelar extern, învelit de periost.
Periostul este o membrană fibroasă, rezultată în procesul ontogenezei din pericondru, de grosime diferită în funcţie de vârstă, sex şi dimensiunile oaselor. În structura periostului se deosebesc trei straturi:
- extern – sau adventicial, bogat în vase sangvine, nervi şi receptori;
- intermediar – fibroelastic
- intern – cambial, osteogen sau “stratul proliferativ”
Aderenţa osteoperiostică are loc prin aşa-numitele fibrele lui Sharpey, care se diferenţiază din stratul fibroelastic.
În perioada osteogenezei periostul participă la formarea de ţesut osos, iar la adult are rol în nutriţia osului şi creşterea lui în grosime. Periostul, prin conţinutul său vasculo-nervos, asigură nutriţia şi inervaţia osului-organ, iar prin bogăţia de osteoblaste şi osteoclaste contribuie la osteogeneză, osteocicatrizare şi osteoremaniere.
Substanţa compactă dinspre canalul medular, areolele ţesutului spongios şi în interior canalele Havers sunt tapetate cu endost, ce reprezintă o membrană cu proprietăţi asemănătoare cu cele ale periostului.
Endostul are o importanţă deosebită şi în realizarea funcţiilor de transport şi metabolice la nivelul pat vascular - matrice osoasă. Celulele endostului reprezintă o verigă a barierei hemato-osoase, ce joacă un rol important în menţinerea homeostazei minerale.
În interiorul oaselor tubulare deosebim canalul medular central, ce reprezintă o construcţie funcţională, ce anulează forţele de forfecare şi fac osul mai uşor şi mai rezistent. În canal se conţine componenta principală
a osului-organ, măduva osoasă, şi ramurile terminale ale vaselor şi nervilor, ce pătrund în os prin canalele Volkmann.
Măduva osoasă apare în procesul evoluţiei ca un dispozitiv de adaptare la acţiunea gravitaţiei în legătură cu trecerea de la mediul de viaţă acvatic la cel terestru. Ea se dezvoltă din celulele ţesutului osteogen, căptuşind cavitatea canalului medular şi cavităţile substanţei osoase spongioase. Măduva osoasă apare în luna a doua a vieţii embrionare în claviculă, în a treia lună în oasele plate şi puţin mai târziu în oasele tubulare. Ea începe să funcţioneze din luna a patra de viaţă intrauterină, iar din luna a şasea devine organul central al hematopoiezei.
Prin structurarea evolutivă se distinge măduvă hematogenă sau roşie, măduvă osteogenă, măduvă galbenă, şi măduvă gelatinoasă. Măduva osteogenă şi cea hematogenă participă la osteogeneză şi hematopoieză.
La făt şi la nou-născut toate oasele sunt căptuşite cu măduvă roşie.
Măduva galbenă apare în diafizele oaselor la sfârşitul primei luni de viaţă extrauterină. În oasele plate, coaste, stern ia apare după 30 ani.
Măduva galbenă, în care predomină celulele lipidice, joacă rolul unui depozit de energie. În anemii cauzate de reducerea numărului de globule roşii, măduva galbenă poate redeveni hematogenă.
Măduva gelatinoasă sau cenuşie, bogată în ţesut conjunctiv, este specifică bătrânilor.
Funcţiile măduvei osoase :
- participă la edificarea ţesutului osos în perioada osteogenezei;
- organ hematopoietic;
- asigură procesele de reparare osoasă la adult;
- unicul izvor de celule imunocompetente;
- rezervor de grăsime al organismului.
La exteriorul fiecărui os se observă rugozităţi ce reprezintă locul de origine sau inserţie a tendoanelor muşchilor, fasciilor sau ligamentelor. Proeminenţele pe suprafaţa oaselor se numesc apofize ( apophysis), din care fac parte: tuberozitatea (tuber), tuberculul (tuberculum), creasta (crista), apofiza (processus). Suprafeţele oaselor sunt delimitate de margini (margo).
Pe oase se mai observă depresiuni, numite fose ( fossa, fovea) sau fosete (fossula). La adiacenţa unui vas sangvin sau nerv pe os se formează un şanţ (sulcus). La nivelul penetrării osului printr-un vas se formează un canal (canalis), un canalicul (canaliculus), o fisură ( fissura) şi o incizură (incisurae). Pe faţa fiecărui os şi în regiunea
epifizelor se observă nişte orificii, numite orificii nutritive (foramina nutricia). Epifizele oaselor sunt înzestrate cu feţe articulare (facies articularis), care pot fi concave sau convexe.
Dezvoltarea oaselor
Procesul de formare a ţesutului osos şi definitivarea formei, structurii şi dimensiunilor oaselor poartă numele de osteogeneză.
Fenomenul de osteogeneză, alături de organogeneză, are ca rezultat formarea osului ca organ. Formarea fiecărui os are loc pe contul osteoblaştilor, celulelor tinere care produc substanţa fundamentală osoasă.
În dezvoltarea oaselor deosebim trei etape: desmală sau fibroasă, cartilaginoasă şi osoasă.
Ţesutul osos provine ca origine embrionară din mezenchim. La început, după etapa membranoasă, toate oasele, în afară de oasele bolţii craniene şi clavicule, sunt formate din ţesut cartilaginos. Urmează osteogeneza care poate fi conjunctivală sau desmală, şi cartilaginoasă.
Osteogeneza, atât în membranele conjunctive, cât şi în piesele cartilaginoase, începe cu apariţia centrilor de osificare – conglomerări de osteoblaşti şi vase sangvine. Centrii de osificare apar după o anumită topografie şi într-o anumită cronologie. În funcţie de perioada şi ordinea apariţiei, şi în raport cu distribuirea lor se descriu trei grupe de centri de osificare:
- centrii primari, care apar în prima jumătate a dezvoltării intrauterine şi sunt localizaţi în corpurile şi diafizele oaselor;
- centrii secundari, care se formează în a doua jumătate a perioadei intrauterine şi la nou-născuţi, fiind localizaţi în epifizele oaselor;
- centrii auxiliari care apar, de obicei, la 8 – 9 ani în apofize, creste şi tuberculi (fig. 14).
Ordinea de apariţie a centrilor de osificare este ereditară, dar data apariţiei şi rapiditatea dezvoltării lor este condiţionată de o serie de factori, printre care: factorul de rasă (la negri mai timpuriu decât la albi), factorul alimentar (concentraţia de săruri minerale şi vitamine) şi factorul sexual (la fete centrii de osificare apar mai devreme decât la băieţi).
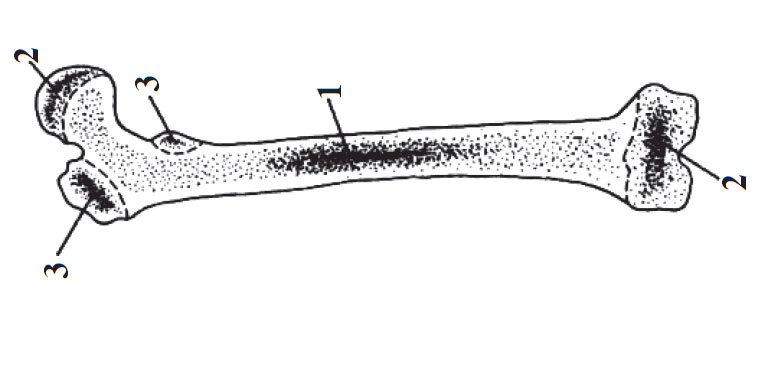
Fig. 14 . Distribuirea centrilor de osificare într-un os tubular lung:
1 – centrul primar diafizar; 2 – centrii secundari epifizari; 3 – centrii auxiliari (după A. Andronescu).
Osteogeneza desmală începe în săptămâna a 6-a de viaţă intrauterină, punctul de plecare fiind un nucleu central de osificare, care se extinde progresiv până la formarea osului în totalitate. Prin osificare desmală se formează oasele neurocraniului şi claviculele, de unde şi denumirea lor de oase desmale.
În dezvoltarea lor se disting două stadii. Primul este cel de blastem mezenchimal, în care se produce condensarea mezenchimului, cu formarea schiţei conjunctive a viitorului os, bine vascularizat. În al doilea stadiu, prin apariţia centrului de osificare, începe formarea ţesutului osos. La oasele neurocraniului, zonele de creştere sunt reprezentate de fontanele şi regiunile suturilor.
Oasele bazei craniului, oasele trunchiului şi ale membrelor se osifică în baza formării ţesutului osos prin osteogeneză encondrală. Osteogeneza acestor oase se desfăşoară în două etape: prin osificare pericondrală sau periostală, realizată la nivelul pericondrului, devenit periost; osificare encondrală, în care cartilajul este distrus atât în diafiză, cât şi în centrul epifizelor sau în oasele scurte, apărând în locul lui osul.
Osteogeneza encondrală începe în săptămânile a 7-a a 9-a de viaţă intrauterină, cu variabilitate de la un os la altul şi în funcţie de sex. La sexul feminin, osificarea începe mai timpuriu decât la cel masculin şi se încheie mai devreme. Formarea osului începe în prima jumătate a perioadei de dezvoltare intrauterine, în centrii primari de osificare din diafize, continuând în a doua jumătate a vieţii intrauterine şi după naştere în centrii secundari din epifize. Treptat cartilajul este înlocuit cu os, în afară de o pătură subţire de cartilaj de pe suprafeţele articulare, precum şi discul cartilaginos la limita dintre diafiză şi epifize, numit şi cartilaj de creştere, ce constituie metafiza oaselor tubulare.
Oasele tubulare lungi se osifică din trei centri de osificare – câte un centru în epifize şi unul în diafiză; oasele tubulare scurte din doi centri de osificare – unul în diafiză şi al doilea în epifiză. O epifiză a oaselor tubulare scurte se osifică din acelaşi centru din care are loc şi osificarea diafizei. Aceste oase se mai numesc monoepifizare.
La copii şi chiar şi în perioada prepubertară apar centrii auxiliari de osificare, care ulterior se unesc cu cei primari şi secundari realizând modelarea individuală a oaselor. Centrii auxiliari se împart în două grupe – stabili şi instabili. La cei instabili se referă aşa-numitele pseudoepifize, delimitate în extremităţile articulare ale oaselor tubulare scurte din contul diafizei. Pseudoepifizele apar relativ des, de regulă, sporadic, şi sunt localizate mai cu seamă în regiunea primului os metacarpian şi a primului os metatarsian, consolidându-se în scurt timp cu metafiza corespunzătoare.
Creşterea în lungime a oaselor are loc datorită cartilajului diafizoepifizar până la vârsta de 23 – 25 ani la bărbat şi 20 – 21 ani la femeie.
Tulburările în evoluţia acestui cartilaj determină o sudare osoasă precoce a epifizelor respective cu diafiza şi încetarea creşterii osului. Procesul de osificare este deosebit de activ în perioada maturaţiei sexuale. După structura şi dimensiunile fisurii epifizare se poate determina ritmul de creştere şi dezvoltare a organismului în perioada respectivă a ontogenezei.
La o creştere accelerată, fisurile epifizare sunt largi, iar la un ritm încetinit ele dispar, în primul rând în oasele metacarpiene şi falange.
Caracterul osificării depinde şi de structura osului. De exemplu, oasele şi porţiunile lor constituite din substanţă spongioasă se osifică endocondral, iar oasele şi porţiunile lor constituite din substanţă osoasă compactă şi spongioasă (diafizele oaselor, oasele centurilor ş. a.) – endocondral şi pericondral.
Încetarea procesului de creştere a oaselor se caracterizează prin apariţia sinostozelor. Termenul de sinostoză înseamnă consolidarea într-un singur os a tuturor elementelor dezvoltate din diferiţi centri de osificare.
Prima sinostoză apare în primul os metacarpian şi epifiza distală a humerusului, racordată la intensificarea activităţii glandelor sexuale.
Anomaliile de dezvoltare ale sistemului osos
Dereglările diferenţierii organelor acestui sistem se împart în trei grupe:
- condrogeneza imperfectă , caracterizată prin tulburarea diferenţierii ţesutului cartilaginos, îndeosebi în zonele de creştere ale oaselor;
- osteogeneza imperfectă , manifestată prin fragilitatea oaselor şi deformarea scheletului;
- diferenţierea imperfectă a organelor aparatului locomotor de provenienţă mezodermală.
În funcţie de localizare şi caracterul dereglărilor dezvoltării cartilajului zonei de creştere, se deosebesc următoarele forme ale condrogenezei imperfecte:
- condrodisplazia;
- displazia spondilo-epifizară;
- arahnodactilia;
- exostoze osteocartilaginoase multiple;
- discondroplazia.
Pentru condrodisplazie este specifică o blocare acută a dezvoltării ţesutului cartilaginos de creştere în regiunea epimetafizară, ceea ce conduce la dereglarea tipică a proporţiilor corpului, caracteristică pentru pitici, la care membrele sunt foarte scurte la un trunchi aproape normal. În această anomalie este dereglată în primul rând creşterea în lungime a segmentelor proximale ale membrelor (femurul şi humerusul), pe urmă a oaselor medii şi mai puţin a segmentelor distale. La aceşti indivizi se depistează deseori şi izodactilia – degete scurte, groase, de aceeaşi lungime.
Displazia spondilo-epifizară se depistează mai frecvent decât condrodisplazia şi este localizată în epifize şi vertebre. Epifizele oaselor tubulare lungi sunt dezvoltate incomplet, sunt incongruente, cauzând luxaţii şi subluxaţii în articulaţiile mari. Deseori epifizele în această anomalie se osifică din mai multe centre de osificare. Ca urmare a acestor particularităţi, în displazia spondilo-epifizară toate articulaţiile au o structură anatomică incorectă şi funcţional sunt depreciate.
Această anomalie se caracterizează prin predominarea dereglării dezvoltării sau a vertebrelor (spondilo-displazie), sau a epifizelor ( displazia epifizară). Deseori se înregistrează şi hemidisplazia epifizară.
Arahnodactilia, fiind o formă diametral opusă condrodisplaziei, se caracterizează prin accelerarea evidentă a procesului de creştere în oasele tubulare şi, în primul rând, în segmentele distale ale membrelor.
Exostozele osteocartilaginoase prezintă o anomalie a dezvoltării ţesutului cartilaginos de creştere în zonele epimetafizare şi a celor de dezvoltare a apofizelor. Aceste dereglări se manifestă prin apariţia pe suprafaţa oaselor a unor proeminenţe ce constau din os spongios, acoperite cu un strat de ţesut cartilaginos, în baza căruia are loc dezvoltarea de mai departe a exostozelor.
Discondroplazia. În această anomalie cartilajul de creştere nu se transformă cu vârsta în ţesut osos, dar invers, are loc majorarea cantităţii de ţesut cartilaginos ceea ce conduce la dereglarea activităţii aparatului locomotor.
Osteogeneza imperfectă se caracterizează prin dereglarea procesului de osificare atât a oaselor desmale, cât şi a celor condrale. Oasele sunt subţiri şi nu sunt în stare să suporte nici greutăţi mici, uşor se deformează şi se fracturează. Multiple fracturi pot avea loc în cavitatea uterului, la naştere şi în perioada postnatală.
Osteogeneză ectopică – osificarea ţesuturilor moi în locuri neobişnuite (pereţii vaselor sangvine, în rinichi ş. a.).
Osteoporoză – tulburarea formării matricei osoase în perioada dezvoltării şi modelării scheletului.
Osteomalacie – dereglarea calcificării neoformaţiunilor ţesutului osos determinată de insuficienţa de Ca sau de vitamina D.
Influenţa diferitor factori ai mediului intern şi extern asupra dezvoltării şi modificării postnatale a oaselor
Osteogeneza, creşterea şi menţinerea structurilor osoase se află sub un control permanent al mai multor factori: genetici, funcţionali, mecanici, de nutriţie, activitatea glandelor endocrine, a sistemului nervos, activitatea viscerelor, profesie, factori alimentari ş. a.
Osul nu este un organ inert. Ca organ este subordonat influenţei legilor biologice:
- adaptarea permanentă la noile condiţii;
- unitatea organismului cu mediul ambiant;
- unitatea structurii, formei şi funcţiei.
Pe parcursul întregii vieţi, de la naştere şi până la moarte, are loc o continuă restructurare a scheletului osos. Mai intensiv acest proces are loc în primii doi ani de viaţă şi este legat de adaptarea la noile condiţii de viaţă şi dezvoltarea mişcărilor specializate, apoi la 8 – 10 ani şi în perioada maturizării sexuale, între 12 – 16 ani. S-a stabilit că nu toţi factorii excitanţi sunt în stare de a stimula osteogeneza.
Există şi factori care frânează procesul osteogenezei. Pe cale experimentală s-a demonstrat că lipsa excitanţilor duce la încetinirea creşterii osului. Factori favorabili dezvoltării şi creşterii osului sunt considerate tracţiunile musculare, mişcările, efortul fizic etc. Unul din factorii stimulatori importanţi în sporirea creşterii oaselor prin apoziţie este şi extinderea periostului, generată de modificările morfofuncţionale ale capsulei articulare, a ligamentelor, a tendoanelor muşchilor. În aceste cazuri are loc activizarea celulelor osteogene ale periostului, ce stimulează creşterea în grosime.
Încă la începutul secolului XX, P.F. Lesgaft a constatat că gradul de dezvoltare a oaselor este strict dependent şi direct proporţional cu nivelul activităţii sistemului muscular. În caz de pasivitate fizică, oasele devin mai fragile şi mai subţiri.
S-a determinat că hiperchinezia contribuie la creşterea femurului în lungime, pe când hipochinezia inhibă dezvoltarea lui. Diametrul transversal al osului şi grosimea substanţei compacte se micşorează în caz de
hipochinezie şi sporeşte în hiperchinezie. Aceste modificări morfologice armonizează cu schimbarea concentraţiei de Ca în sânge. Hipochinezia conduce la majorarea concentraţiei de Ca în sânge, iar hiperchinezia la micşorarea ei. Sporirea concentraţiei de Ca în sânge în caz de hipochinezie este însoţită de o diminuare a osteogenezei şi subţierea substanţei compacte. În hiperchinezie, invers, are loc o accelerare a sedimentării sărurilor de calciu urmată de scăderea nivelului de Ca în sânge.
Sistemul osos este unul din primele sisteme care reacţionează la condiţiile de imponderabilitate şi regimul hipodinamic. La cosmonauţi în timpul zborului s-a determinat o micşorare evidentă a concentraţiei de Ca (până la 20%) în schelet, o sporire a eliminării lui din oase prin sânge în urină şi o descreştere a nivelului de mineralizare a ţesutului osos.
Decalcinarea şi atrofia ţesutului osos se observă şi la bolnavii imobilizaţi la pat. S-a demonstrat existenţa ritmurilor nictimerale în activitatea metabolică a ţesutului osos. Biosinteza de colagen are loc mai intens ziua decât noaptea, iar osteoblaştii sunt mai activi dimineaţa. Aceasta ne confirmă încă odată că scheletul nu este o formaţiune mecanică, predestinată îndeplinirii doar a funcţiilor mecanice.
Procesul de formare a osului este influenţat de hormonii hipofizari de creştere, tiroidieni, sexuali, vitaminele şi sărurile minerale. Excesul hormonului de creştere în perioada de dezvoltare a organismului conduce
la gigantism, iar în starea adultă la acromegalie, caracterizată printr-o lungire şi îngroşare exagerată a membrelor şi o dezvoltare excesivă a oaselor craniului. Deficienţa de elaborare a hormonului de creştere este cauza piticismului sau nanismului, caracterizat prin dispariţia cartilajelor de creştere înainte de vreme.
Procesul de sinostozare a porţiunilor de os este influenţat şi de activitatea glandelor sexuale. Hipofuncţia glandelor sexuale cu secreţie internă are ca rezultat închiderea timpurie a cartilajelor de creştere şi o maturizare precoce a scheletului. Hiperfuncţia lor provoacă gigantismul prin menţinerea cartilajelor de creştere, în special la membre.
Alimentaţia raţională, însoţită de o cantitate suficientă de vitamine A, C, D întăreşte oasele. Vitamina D influenţează osteogeneza în mod direct, favorizând calcificarea. Hipovitaminoza D determină calcificarea insuficientă a oaselor – rahitismul, în timp ce hipervitaminoza D este însoţită de resorbţie osoasă. Vitamina A reglează activitatea osteoblastelor şi osteoclaştilor. În hipovitaminoza A se sintetizează cantităţi scăzute de substanţă intercelulară amorfă, oasele devenind mai puţin rezistente la presiune; hipervitaminoza A accelerează osificarea la nivelul cartilajului de creştere epifizar, împiedicând creşterea.
Deficienţa de vitamina C provoacă procese de osteoporoză, în special a metafizelor.
Procesul de senescenţă a sistemului osos se manifestă prin apariţia exostozelor osoase în regiunea feţelor articulare, uzarea cartilajului şi a altor ţesuturi ale aparatului locomotor, reducerea grosimii substanţei
compacte a osului şi dezvoltarea osteoporozei. Aceste fenomene ale senescenţei apar, mai întâi, la oasele mâinii şi ale coloanei vertebrale.
Radiologic sunt descrise trei semne de bază (triada Rohlin) ale modificărilor senile din aparatul osteo-articular:
- apariţia osteofiţilor marginali pe marginea feţelor articulare şi în locurile de fixare a ligamentelor şi a tendoanelor muşchilor;
- osteoporoza;
- îngustarea fisurilor articulare.
Cuvântul osteoporoză provine din latină şi înseamnă os poros. La femei osteoporoza se dezvoltă mai timpuriu decât la bărbaţi. Osteoporoza afectează foarte des femeile aflate în postmenopauză. În oasele
bătrânilor creşte esenţial cantitatea de substanţe anorganice şi ele devin fărâmicioase, se fracturează uşor şi regenerează foarte greu.
Modificările de vârstă sunt atât de caracteristice pentru oase, încât după astfel de criterii precum diametrul oaselor tubulare lungi şi al canalului osteomedular, grosimea substanţei compacte a diafizei, lungimea oaselor tubulare scurte şi gradul de dezvoltare a osteoporozei se poate stabili cu o mare exactitate vârsta şi profesia individului.
Particularităţile de vârstă ale scheletului sunt în strânsă legătură cu maturizarea sexuală şi dezvoltarea somatică. Este bine cunoscut faptul că dezvoltarea osului pisiform şi a osului sesamoid al primului deget reprezintă stigmatul pilozităţii pubiene şi a creşterii glandelor mamare.
Sinostoza primului os metacarpian coincide cu apariţia primei menstruaţii, iar cea a extremităţilor distale ale oaselor antebraţului cu încheierea maturizării sexuale. Formarea definitivă a osului pisiform şi dezvoltarea osului sesamoid al primului deget al mâinii este considerat predecesorul saltului pubertar de creştere.
Funcțiile Aparatului Locomotor
Aparatul locomotor are multiple funcții esențiale:
- Susținerea corpului – oferă o structură solidă pentru menținerea poziției verticale.
- Protecția organelor interne – oasele protejează organe vitale, cum ar fi creierul, inima și plămânii.
- Mobilitatea – permite mișcarea și interacțiunea cu mediul.
- Depozitare de minerale – oasele stochează calciu și fosfor.
- Producerea celulelor sangvine – măduva osoasă produce globule roșii, albe și trombocite.
Cum să Menținem Aparatul Locomotor Sănătos
Pentru a avea un aparat locomotor sănătos, este important să respectăm următoarele recomandări:
- O alimentație echilibrată – consumul de calciu, vitamina D și proteine este esențial pentru sănătatea oaselor și a mușchilor.
- Exerciții fizice regulate – activitatea fizică întărește mușchii și menține flexibilitatea articulațiilor.
- Postura corectă – evită durerile de spate și deformările osoase.
- Evitarea sedentarismului – mișcarea constantă previne rigiditatea articulațiilor.
- Hidratarea corespunzătoare – esențială pentru menținerea elasticității țesuturilor.
Concluzie
Aparatul locomotor joacă un rol vital în viața de zi cu zi, permițându-ne să ne mișcăm și să ne desfășurăm activitățile zilnice. Îngrijirea acestuia printr-un stil de viață sănătos este esențială pentru menținerea mobilității și prevenirea afecțiunilor articulare și musculare. Adoptați obiceiuri sănătoase pentru un corp puternic și activ!
Întrebări și Răspunsuri despre Aparatul Locomotor
1. Ce este aparatul locomotor și care sunt componentele sale principale?
Răspuns: Aparatul locomotor reprezintă totalitatea structurilor care asigură susținerea corpului și realizarea mișcărilor. Acesta este format din trei componente principale: sistemul osos (scheletul), sistemul articular (articulațiile) și sistemul muscular (mușchii). Sistemul osos oferă suport și protecție, articulațiile permit mobilitatea, iar mușchii, prin contracția lor, generează mișcarea.
2. Care sunt funcțiile principale ale aparatului locomotor?
Răspuns: Aparatul locomotor îndeplinește mai multe funcții esențiale:
- Susținerea corpului și menținerea posturii
- Protecția organelor interne (de exemplu, cutia toracică protejează inima și plămânii)
- Realizarea mișcărilor, de la cele fine până la deplasarea întregului corp
- Participarea la hematopoieză (producerea celulelor sanguine) prin măduva osoasă roșie
- Stocarea mineralelor (în special calciu și fosfor) în oase, care pot fi mobilizate când organismul are nevoie
3. Cum putem menține sănătatea aparatului locomotor?
Răspuns: Pentru menținerea unui aparat locomotor sănătos sunt recomandate:
- Exerciții fizice regulate adaptate vârstei și condiției fizice
- Alimentație echilibrată, bogată în calciu, fosfor, magneziu și vitamina D
- Menținerea unei greutăți corporale optime
- Evitarea pozițiilor vicioase și a suprasolicitării articulațiilor
- Pauze regulate în cazul activităților care implică poziții statice prelungite
- Consultații medicale periodice, în special după vârsta de 40 de ani
- Reducerea consumului de alcool și renunțarea la fumat
4. Care sunt cele mai frecvente afecțiuni ale aparatului locomotor?
Răspuns: Afecțiunile comune ale aparatului locomotor includ:
- Osteoporoza - scăderea densității osoase, ce crește riscul de fracturi
- Artrita (osteoartrita, artrita reumatoidă) - inflamații ale articulațiilor
- Leziuni musculare și tendinoase (entorse, luxații, rupturi)
- Hernia de disc - afectarea discurilor intervertebrale
- Scolioza și alte deformări ale coloanei vertebrale
- Distrofiile musculare - boli genetice ce afectează mușchii
- Guta - afecțiune metabolică ce provoacă acumularea de cristale de acid uric în articulații
5. Cum sunt interconectate componentele aparatului locomotor?
Răspuns: Componentele aparatului locomotor funcționează ca un sistem integrat:
- Oasele formează scheletul, oferind suprafețe de atașare pentru mușchi
- Articulațiile conectează oasele între ele, permițând grade variate de mobilitate
- Mușchii, atașați de oase prin tendoane, se contractă pentru a genera mișcare
- Ligamentele stabilizează articulațiile, conectând oasele între ele
- Cartilajele reduc frecarea la nivelul articulațiilor și absorb șocurile
- Sistemul nervos coordonează contracția musculară, permițând mișcări precise
- Sistemul circulator furnizează nutrienți și oxigen pentru țesuturile aparatului locomotor
Toate aceste componente lucrează împreună pentru a asigura postura și mișcarea organismului în mod coordonat și eficient.